Очень интересно и поучительно. Не знаю, правда, верно ли чисто методически брать в качестве примеров для подражания экономически наиболее мощные страны с обильным финансированием здравоохранения. Быть может, рациональнее было бы поискать в мире пример стран небогатых, но умеющих рационально распоряжаться ограниченными ресурсами?
Заключительную часть статьи, про опыт борьбы с шиповатым вирусом, сегодня выкладывать не буду.

Проблемы прогнозирования, 2022, № 1
СОВРЕМЕННЫЕ ПРОБЛЕМЫ РАЗВИТИЯ РОССИЙСКОГО ЗДРАВООХРАНЕНИЯ
(Часть 2)

Во второй части статьи (начало см. в № 6-2021 г.) анализируются негативные последствия так называемой оптимизации здравоохранения. Показано, что в результате ее проведения снизилась доступность медицинской помощи. Рассмотрен возможный способ совершенствования территориальной организации медицинского обслуживания. Оценена эффективность российской системы здравоохранения в борьбе с коронавирусной пандемией.
«Оптимизация» здравоохранения. Доступность медицинской помощи для населения России наряду с коммерциализацией здравоохранения снизилась в результате резкого сокращения сети медицинских, в первую очередь стационарных (больничных) организаций (табл. 1). Сокращение сети было обусловлено как масштабным снижением финансирования в 1990-е годы, так и заявленной реформаторами реструктуризацией медицинской помощи в пользу ее первичного, амбулаторного звена как основного направления модернизации российского здравоохранения.
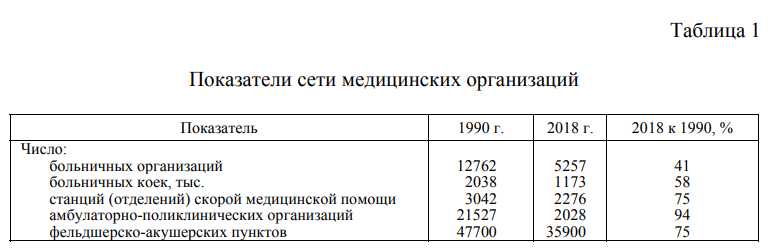
Следует при этом отметить, что «свертывание» больничной сети проводилось в основном за счет закрытия стационаров в сельских поселениях и небольших городах. При этом никакой реструктуризации медицинской помощи населению сельских и небольших городских поселений не произошло: число амбулаторно-поликлинических организаций и организаций первичной медико-санитарной помощи – фельдшерско-акушерских пунктов (ФАПов) также значительно сократилось. В результате, согласно отчету Счетной палаты, 17,5 тыс. населенных пунктов с численностью населения менее 1,5 тыс. жителей, не имеют подразделений, оказывающих первичную медико-санитарную помощь. Более 11,5 тыс. населенных пунктов расположены на расстоянии более 20 км от ближайшей медицинской организации [1].
45
Сложившаяся ситуация во многом объясняется тем, что при переходе к модели ОМС оценка социальной эффективности здравоохранения (обеспечение всеобщей доступности медицинской помощи) была принесена в жертву оценке экономической эффективности (сумма расходов в расчете на одного пациента). В этом случае небольшие медицинские учреждения стали рассматриваться как аналог мелкотоварного производства, которое, безусловно, уступает по рентабельности крупнотоварному. Произошел, по сути, бездумный переход к чисто рыночным механизмам управления здравоохранением. Такой переход происходил и в отношении медицинских организаций в больших городах – укрупнение больниц и поликлиник с ухудшением их территориальной доступности для населения. Следует отметить, что подобный метод оптимизации издержек стал доминировать и в других сферах социальной жизни: закрытие малокомплектных школ в сельской местности и укрупнение общеобразовательных организаций в городах; так называемая реновация жилищного фонда с переселением жителей из малоэтажных домов с большой придомовой территорией в «человейники» с уплотненной застройкой. Наблюдаемая тенденция чревата не только ухудшением условий жизни населения, но и потенциальным риском потери территориальной устойчивости и целостности страны. Апофеозом такой политики, своего рода градостроительной антиутопией, является, на наш взгляд, обсуждаемая в последнее время, в том числе высшими государственными чиновниками, идея переформатирования территориального расселения населения за счет масштабного роста двух десятков агломераций, следствием которого будет безусловно дальнейшее обезлюживание огромной территории страны (см., напр., [2]).
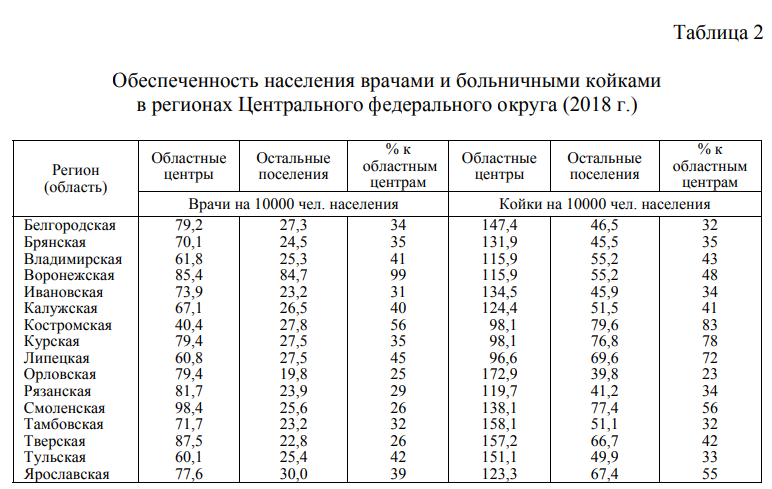
В результате проведенной «оптимизации» сети медицинских организаций во многих регионах возник большой разрыв в обеспеченности медицинской помощью населения крупных городов, особенно региональных центров, и остального населения регионов. О масштабах дифференциации в обеспеченности населения врачами и больничными койками можно судить по расчетам на основе данных статистики регионов Центрального федерального округа, представленным в табл. 2.
46
Что же касается реструктуризации медицинской помощи в пользу ее первичного, амбулаторного звена, то тенденция к сокращению числа больничных коек действительно характерна для США и большинства западноевропейских стран. В этих странах в условиях высокого уровня финансирования и в стационарах, и в амбулаторном звене достигнута высокая оснащенность диагностической и лечебной аппаратурой, широко применяются самые современные медицинские технологии, высока квалификация медицинских работников, а также большая и имеющая тенденцию к росту численность занятых в здравоохранении. Все это позволяет, во-первых, максимально сосредоточить в менее затратном амбулаторном звене диагностику и лечение неосложненных форм заболеваний, и во-вторых, интенсифицировать процесс лечения в стационарах, сократив за счет этого сроки пребывания пациента на больничной койке. Тем самым достигается более эффективное использование финансовых ресурсов здравоохранения при одновременном повышении качества медицинской помощи.
В России в условиях низкого финансирования перечисленные характеристики систем здравоохранения полностью или частично отсутствуют. Важно также отметить, что в зарубежных странах процесс реструктуризации систем медицинского обслуживания не носил «обвального» характера, как это имело место в России. В США, например, за 1990-2018 гг. число больниц сократилось на 9%, а среднегодовые темпы сокращения числа больничных коек составляли менее 1% [3]. В Германии за 2000-2017 гг. число больниц уменьшилось на 7%, а число больничных коек – на 12% [4]. При этом сокращение больничных коек сопровождалось не сокращением численности персонала больниц, ее ростом. В США, например, численность занятых в больничном секторе возросла за 1990-2018 гг. на 43%. Это объясняется тем, что в отличие от других отраслей экономики современные технологии в здравоохранении не являются трудосберегающими.
Особо следует подчеркнуть, что реструктуризация медицинской помощи является оправданной лишь при достаточно высоком уровне развития первичного, амбулаторного звена системы здравоохранения и в частности, его кадрового потенциала. В России численность занятых в амбулаторно-поликлинических организациях составляла в 2018 г. 564 тыс., или всего 38 на 10 тыс. чел. населения, в то время как в амбулаторном секторе Германии было занято более 130 на 10 тыс. жителей, в США – более 200 [5; 6].
Для России характерен относительно высокий уровень обеспеченности врачами (47,9 на 10 тыс. чел. населения). Однако наблюдается очевидный дефицит врачей в амбулаторно-поликлиническом секторе. Так, например, число участковых терапевтов составляет всего 35,4 тыс., или 3 на 10 тыс. жителей [7]. Это обусловливает избыточную нагрузку амбулаторных врачей, не оставляя им времени на повышение уровня профессиональных знаний, необходимое при постоянном совершенствовании медицинских технологий, быстром росте числа новых лекарственных препаратов. В результате сокращаются возможности выбора амбулаторными врачами наиболее эффективных способов диагностики и лечения выявленных у пациентов заболеваний, что приводит к сохранению высокой потребности в госпитализации больных, адекватные диагностика и лечение которых не обеспечиваются в амбулаторном звене.
Неудовлетворительное состояние системы первичной медицинской помощи ведет к распространению самолечения, стимулируемого агрессивной рекламой лекарственных препаратов. Показательны в этой связи данные Комплексного наблюдения условий жизни населения, проведенного Росстатом в 2018 г., согласно которым более 40% респондентов в течение года не обращались в амбулаторные медицинские учреждения при наличии потребности в медицинской помощи и предпочитали лечиться самостоятельно [8]. Такая тенденция влечет за собой рост числа осложненных, запущенных форм болезней, нередко
47
требующих экстренной госпитализации, что в условиях низкой территориальной доступности больничных учреждений ведет к росту больничной летальности. Число пациентов, умерших в стационарах, увеличилось за 2005-2018 гг. на 125 тыс., а уровень больничной летальности возрос с 1,4 до 1,9%. В рассматриваемый период общая смертность населения снизилась почти на 500 тыс. чел.
Для российского здравоохранения характерен также более низкий по сравнению с большинством других стран показатель отношения численности среднего медицинского персонала к численности врачей. В 2018 г. он составлял в России всего 2,2, в то время как в Германии он равнялся 3,0, во Франции – 3,1, в Австралии – 3,2, США – 4,0 [9]. В результате избыточная нагрузка российских врачей обусловлена и тем, что они вынуждены выполнять работы, которые могут быть поручены менее квалифицированному персоналу. Общеизвестным фактом является то, что значительную часть рабочего времени многие российские амбулаторные врачи тратят на заполнение разного рода медицинской документации.
Таким образом, несмотря на то, что в качестве приоритета проводимой реформы системы здравоохранения заявлена именно первичная медицинская помощь, условия по предоставлению гражданам своевременных и качественных медицинских услуг в амбулаторном звене являются в настоящее время ограниченными. Суммируя все вышесказанное, следует признать обоснованным мнение медицинского сообщества о том, что проводимая оптимизация системы медицинской помощи, заключающаяся в быстром сокращении больничного сектора, является, по меньшей мере, непродуманной. Реформаторы, создав миф об избыточности в России инфраструктуры больничного сектора, слепо копировали применяемую за рубежом модель реструктуризации медицинской помощи, игнорируя исторически сложившуюся в нашей стране и отличающуюся от большинства зарубежных стран структуру здравоохранения – соотношение его амбулаторного и больничного секторов. Игнорируется также опыт тех стран, для которых характерна сходная с Россией сложившаяся структура системы здравоохранения. Такой страной является, в частности, Япония, опыт функционирования здравоохранения в которой, на наш взгляд, заслуживает внимания.
Анализ статистики здравоохранения Японии свидетельствует о следующем [10]. В отличие от большинства других стран в здравоохранении Японии так же, как и в российском здравоохранении, исторически сложилось очевидное преобладание больничного сектора над амбулаторным. В Японии, однако, не форсируется сокращение ни числа больниц (больничная сеть сократилась за 2005-2018 гг. всего на 7%), ни числа больничных коек (сокращение за указанный период на 9%), несмотря на то, что по обеспеченности больничными койками Япония занимает сейчас первое место в мире (13,1 на 1000 чел. населения), значительно опережая другие страны (в среднем по странам ОЭСР – 4,7 на 1000 чел. населения [10]).
В Японии сохраняется разветвленная сеть некрупных муниципальных больниц, обеспечивающих их благоприятную территориальную доступность для жителей небольших поселений. Около 3 тыс. больниц (36% их общего числа) имеют менее 100 коек, а почти 1 тыс. больниц – менее 50 коек. В среднем же одна больница в Японии приходится на 16 тыс. жителей и 45 кв. км территории. Для сравнения: в США эти показатели равны 52 тыс. жителей и 1500 кв. км, в Германии соответственно 39 тыс. и 185 кв. км.
Высокая обеспеченность стационарной медицинской помощью в Японии дает дополнительные возможности всестороннего обследования и эффективного лечения в стационаре, не ограниченного жесткими нормативами срока пребывания на больничной койке.
По этому показателю, почти повсеместно рассматриваемому сейчас в качестве едва ли не главного критерия эффективности использования финансовых ресурсов здравоохранения,
48
Япония принципиально отличается от других стран. Среднее число дней пребывания пациента на больничной койке составляло в Японии в 2017 г. 28 дней, или в 3,6 раза больше, чем в среднем по странам ОЭСР. Напомним при этом, что при сопоставимом уровне расходов на душу населения с рядом других развитых стран Япония лидирует сейчас в мире по показателю средней продолжительности жизни.
Несмотря на сокращение числа больниц и больничных коек, численность занятых в больничном секторе Японии не сокращается, а растет. Сохраняется двукратное превышение числа врачей в больничном секторе по сравнению с амбулаторным. При этом больничный сектор в Японии берет на себя часть функций амбулаторного звена. Амбулаторный прием пациентов, например, ведется не только амбулаторными, но и больничными врачами, так как пациенты в Японии имеют право непосредственно обращаться к любому врачу, независимо от места его работы и специальности.
Численность занятых в здравоохранении Японии растет в основном за счет среднего медицинского персонала, а также парамедицинского персонала (физиотерапевты, массажисты, специалисты по лечебной физкультуре и др.) и инженерно-технических работников, обслуживающих современную медицинскую технику.
Наибольший удельный вес в структуре занятых приходится на средний медперсонал, численность которого за 2005-2018 гг. увеличилась на 28%. В результате при относительно невысокой обеспеченности врачами (2,4 на 1000 жителей по сравнению с 3,5 в среднем по странам ОЭСР) в Японии самый высокий в мире показатель отношения числа среднего медперсонала к числу врачей – 4,7 (при 2,7 в среднем по странам ОЭСР [9] и 2,2 – в России). Это позволяет освободить врачей от выполнения работ, не требующих соответствующей высокой квалификации.
Предоставление пациентам высококвалифицированной медицинской помощи достигается и за счет того, что японское здравоохранение занимает первое место в мире по оснащенности современным медицинским оборудованием и одно из первых мест по уровню лекарственного обеспечения населения. Так, например, обеспеченность компьютерными томографами в Японии в 4 раза, а аппаратами МРТ в 3 раза выше, чем в среднем по странам ОЭСР. Расходы на лекарственное обеспечение в расчете на душу населения в Японии в 1,5 раза выше, чем в среднем по странам ОЭСР, при этом три четверти всех расходов приходятся на общественное финансирование (в среднем по странам ОЭСР – 58%) [9].
Возвращаясь к рассмотрению проблемы «оптимизации» медицины в России, следует указать, что в 2010 годы стимулом к дальнейшему сокращению больничного сектора стали принятые в 2012 г. так называемые «майские указы» президента РФ. Согласно этим указам, к 2018 г. средние зарплаты врачей должны были быть повышены до 200%, а среднего и младшего медицинского персонала – до 100% средней заработной платы по экономике региона. Необходимость повышения оплаты труда в здравоохранении была полностью оправданна: средняя зарплата в отрасли составляла в 2012 г. лишь 77% средней по экономике. В то же время реализация майских указов требовала адекватного увеличения финансирования медицинских организаций, что не было сделано.
В результате стремление руководителей регионов отчитаться о выполнении майских указов привело к тому, что в 2012-2018 гг. были сокращены 915 больничных организаций, а общее число больничных коек снизилось на 159 тыс., или на 14%. «Оптимизация» больничного сектора проводилась и в больших городах, включая столицу. В Москве за период с 2012 по 2018 г. были сокращены 58 из 211 больничных организаций, а число больничных коек снизилось на 30 тыс., или на 36%.
Суммируя вышесказанное, можно сделать следующий вывод: обеспечение всеобщей доступности квалифицированной медицинской помощи, в том числе ее территориальной доступности, требует увеличения сети медицинских организаций как
49
амбулаторного, так и больничного секторов на муниципальном уровне. Должны быть укреплен их кадровый состав, значительно улучшена материально-техническая база этих организаций, оснащение их современной медицинской техникой. На самом нижнем территориальном уровне, особенно в районах с дисперсным расселением населения, представляется целесообразным не восстановление, как это происходит сейчас, сети ФАПов, являющихся устаревшей формой первичной медико-санитарной помощи, а развертывание сети офисов врачей общей практики. Задачами последних, помимо осуществления функций ФАПов, должны стать как первичная диагностика, так и ведение хронических больных, не требующих лечения в стационарах.
Таким образом, требуется не только увеличение финансирования, но и серьезная модернизации территориальной организации российского здравоохранения. В результате следует ожидать значительного роста числа занятых в здравоохранении, что представляет собой и один из важных факторов снижения напряженности на рынке труда. Рост занятости в здравоохранении полностью соответствует общемировой тенденции в условиях автоматизации производственных процессов в реальном секторе. За период с 2000 по 2017 г. в среднем по странам ОЭСР численность занятых в здравоохранении и социальном обслуживании увеличилась с 8 до 10,1% в общей численности занятых в экономике, а в таких странах, как Великобритания, Германия, США, Франция, Япония, она возросла до 12-14% [9]. В России же в результате «оптимизации» наблюдалась прямо противоположная тенденция: в общей численности занятых в экономике численность занятых в здравоохранении и социальном обслуживании снизилась с 6,8% в 2000 г. до 6,0% в 2019 г.
50




























Оценили 11 человек
21 кармы